R-2023-100
エグゼクティブサマリー
- 医療崩壊や科学的根拠の無い投薬など、パンデミックは医療レジリエンスの重要性を浮き彫りにした。医療機関と政府、自治体等は検証に基づいた戦略を検討する必要がある。
- 医療崩壊が起きた主要原因は医師不足である。先進国平均並みとなるよう、医学部の定員数を増やすべきである。
- エビデンスに乏しいヒドロキシクロロキンやイベルメクチンの使用が増えたことは、医療情報を入手する際の確証バイアスなどの影響があった。パルスステロイドは一部の重症例では有効だったが、同薬はそのようなケース以外でも使用されていた。コロナ診療患者の約一割が抗菌薬の投与を受けていた。副作用や薬剤耐性の問題もある。
- 重篤な精神疾患は死亡リスクがあり、医療介入の優先度をあげるべきであった。
- ワクチン接種の促進には、明確で信頼できる情報を提供することが重要であり、特に若い世代へのメッセージが重要である。
レジリエントな医療提供体制の構築に向けて
背景
医療提供におけるレジリエンスは、COVID-19等のような健康危機に対応するための医療システムや医療機関の能力を指す。この概念は、医療機関や関連する組織が、危機的な状況に対応するために、科学的エビデンスに基づく柔軟性、適応性、持続性の要素を持つことが重要であるという理念に基づいている。実際、COVID-19パンデミックは、医療レジリエンスの重要性を浮き彫りにした。
今後の健康危機に備えるために、医療機関と政府、自治体、関係諸機関はこれらの要素を検証し、医療レジリエンスを向上させるための戦略を検討する必要がある。なかでも、科学的エビデンスに基づく医療提供が実施されていたかの検証が重要である。2022年に我々は、パンデミック下の院内内科医師数と内科救急入院患者数の関係の研究についての結果を紹介し、「COVID-19の受け入れ患者数を増加させるためには研修医を増やす必要性があること」を示し、医療レジリエンス向上のための医療体制再構築に向け提言を行った。[1] この研究では医療提供内容の「量」とレジリエンスの関係を調べたが、科学的エビデンスに基づく医療介入が実装されていたかを検証し、医療提供内容の「質」を調べることも重要である。
そこで2023年には、DPCデータを元に「COVID-19急性期入院患者における各種薬剤の使用状況」「COVID-19急性期入院患者における重篤な精神疾患と死亡率についての日本における大規模データベース解析」「急性期COVID-19で入院した患者の臨床アウトカム」について研究を行った。また、JACSIS研究データ分析を行い、「COVID-19感染後の健康関連QOLと身体症状についての全国調査」「COVID-19感染後における2ヶ月以上持続する症状の有病率」「COVID-19ブースターワクチン接種の忌避に関連する要因の全国横断調査」「日本人のCOVID-19ワクチン接種に対する認識の変化の全国調査」について研究も行った。本稿では1にて、医療提供内容の「量」とレジリエンスの関係について簡潔に述べた後、2にて「質」についての研究結果を中心に報告を行いたい。
1.レジリエントな医療提供体制へ ~量的観点より~
今後の健康危機に備えるためにも、まずは「量」の観点より、パンデミック下での医療提供体制の検証結果を報告する。推奨する政策提言は、日本の医療従事者不足が改善することと医学部定員の枠を増やすことだ。
1.1日本の医療崩壊の主要原因は医療逼迫
2020年以降のCOVID-19パンデミック時、頻繁に医療崩壊が生じ、死亡リスクの高いコロナ患者でも入院できないようなケースが多数見られた。
人口1,000人あたりの急性期病床数で、日本は先進国中で圧倒的に一位である[2]が、パンデミック開始から2年間で、全国の急性期病床(897,356床)のうち、コロナ病床として利用されたのは約5%(38,997床)のみだった[3]。
急性期病床数が多いにも関わらず、なぜ医療崩壊に陥ってしまったのか。その主要原因は病床不足ではなく、医療従事者不足、特に医師不足である。100床あたりの医師数は、イギリス108.1人、アメリカ93.5人、ドイツ51.9人、フランス51.8人に対し、日本では18.5人である[4]。日本の病院常勤医師数は、先進国中で極めて少ないのだ。
1.2 サージキャパシティを高め、レジリエンスを高めよ
病院医療のレジリエンスを規定するのは、医療の質を維持したサージキャパシティ(感染拡大のピーク時にどの程度のケースの入院を受け入れられるか)の大きさだ。
パンデミック下での教育病院における内科系医師の配置数と内科患者受入数の関連を検討したところ、大学病院以外の病院では、病院の研修医数が多いほど患者受け入れ数が多かった。
(注:研修医とは、国家試験合格後、新医師臨床研修制度に基づき、2年以上の臨床研修を行う医師のこと)
3都府県合計117の教育病院(研修医を有する病院)のうち、108の病院(市中病院83、大学病院25)のデータを分析した結果、この1年間に、合計102,400人の内科患者が入院していたのだ。平均年間入院患者数は、民間病院が最も多く(100床あたり290人)、次いで公立病院(227人)、準公立病院(201人)、大学病院(94人)であった。内科系医師の配置数と内科患者受入数の関連を検討した結果、大学病院以外の病院では、病院の研修医数が多いほど患者受け入れ数が多かった。
具体的には、100床あたりの研修医数が一人多い毎に、100床あたりの患者の平均受け入れ数が11.6人増加していた。(COVID-19患者発生件数の多い3都府県「東京、大阪、沖縄」の内科専門医制度認定教育病院を対象に、2020年4月から2021年3月までの常勤医師数「内科系スタッフ医師と研修医」と救急車搬送による内科系患者の受け入れの関連を、日本内科学会雑誌2021年12月号掲載の内科専門医制度認定教育病院データ一覧表を基に分析した。詳細は[5]に記載している)
研修医が多い病院では入院受け入れ数が増えるということは、入院受け入れ数が少ない病院では研修医不足があることを意味する。研修医不足の解消が、サージキャパシティ向上への有効な方策であるといえよう。さらに、近年、医師数は増加傾向にあるが [6]、内科系医師は減少している[7]。内科系の入院患者への、適切な医療ケアの提供のために、内科系医師の数を増やす必要がある。
1.3 医療逼迫の予防には医療従事者不足を解決せよ
長期的には、医療システムのパンデミックへのレジリエンスだけでなく、超高齢社会のニーズの高まりや医療サービスの拡充に対応できるよう、医学部定員数を増加させるべきである。最近、医学部進学の人気は高まっているが、総定員数が少ないため入学が困難な状況である[8]。
国民の人口当たりで比較すると、日本には先進国平均定員の約半分しかないのが現状だ。日本の医師不足が改善されれば、少なくとも地域の病院では内科系患者の受入が拡大できるだろう。長期的な政策として、他の先進国平均並み程度となるよう、医学部の定員数を増やすことも検討すべきである。日本の医師数を増やすことが、サージキャパシティの向上、つまりは医療提供体制のレジリエンスを高めることとなり、より多くの命を救えることになるといえる。
1.4 医療レジリエンスを高めるための追加案の提言
政府は、2022年に感染症法などを改正し、高度な医療を提供する特定機能病院や地域医療支援病院に感染症まん延時の病床確保を義務付けた。これに従わない場合、診療報酬加算の根拠となる承認を取り消す罰則が盛り込まれた。また、公立・公的医療機関も感染拡大局面で医療を提供する義務を負うと協定に盛り込んだ。協定に沿わなければ「勧告・指示・公表」ができ、指示に従わない特定機能病院と地域医療支援病院には「承認取消」をすると定めた。民間病院などには「協力要請できる」と記した。これらの措置は、パンデミックなどの際に、医療体制を確保するためのものとした。しかし、人手不足で逼迫している現場を罰則で追い詰めるのは有効ではなく、むしろ病院から医療従事者が立ち去るだろう。レジリエンスを構築するためには、ペナルティよりマンパワーを与えることだ。
医療レジリエンスを高めるためには、医療従事者を増やすこと以外にもやるべきことはある。まず、地域に「かかりつけ医」機能を強化し、地域医療構想にDXを導入することだ。かかりつけ医にアカウンタビリティーを求め、ケアの中心と位置付ける。先進的なDXで患者フローに対しアジャイルで効率的なコントロールを行う。病院医師には、ジェネラルに診療できるスキルを身につけるインセンティブ(日本版ホスピタリスト医師認証制度等)を与え、多くの病院診療科医師でパンデミック対応ができるようにする。
2.レジリエントな医療提供体制へ ~質的観点より~
この項では、「質」に焦点を当て、パンデミック下の我が国にて、科学的エビデンスに基づく医療介入が実装されていたかを検証していきたい。エビデンスの乏しい代表的な薬剤群についてその使用状況を検討した。それらは、ヒドロキシクロロキンとイベルメクチンの使用であり、パルスステロイドと抗生物質のルーチンの使用だ。また、諸外国では精神疾患患者を高リスク群として扱ったが、日本ではそのような推奨が行われなかった状況について、精神疾患と死亡リスクの関連についても検討した。最後に、ワクチン接種はエビデンスを有する介入であったが、その使用による具体的な利益と忌避に関連する要因についても検討した。
2.1 ヒドロキシクロロキン
ヒドロキシクロロキンは主としてリウマチ、膠原病で使われる薬だが、COVID-19の第1波のときにヒドロキシクロロキンの処方が米国でかなり増えた。米国で政治的問題にもなったのは、ヒドロキシクロロキンの有効性についての意見対立であった。米NIH感染症部門の研究所長であるアンソニー・ファウチ氏が「エビデンスの乏しさ」について早くから注意を促していたが、当時の大統領ドナルド・トランプ氏はヒドロキシクロロキンの使用を推奨していた。その結果、政府機関である米FDAは一時的ではあったがヒドロキシクロロキンを認可した。米FDAの従来の政策決定プロセスと異なったものであり、政治的な圧力に屈したケースといえる。
日本ではヒドロキシクロロキンの処方状況はいったいどうなっていたのか。我々が調査したところ、ヒドロキシクロロキンの日本での使用数は、第1波で多いことがわかった(図1)[9] 米国での使用頻度の急激な増加は2020年の2月から3月である。日本では図1の青棒の通り、遅れて3月から4月にピークを迎えており、これは米FDAの一時的な認可の影響を受けたことを示すものだ。ヒドロキシクロロキンの有効性を示すためのRCT(ランダム化比較試験、randomized controlled trial)も皆無だった中で、米国ほどではなかったが、日本でも使用頻度が増えたことは反省すべきであろう。
図1:日本でのヒドロキシクロロキン使用(米国での認可に影響を受け処方が増加)
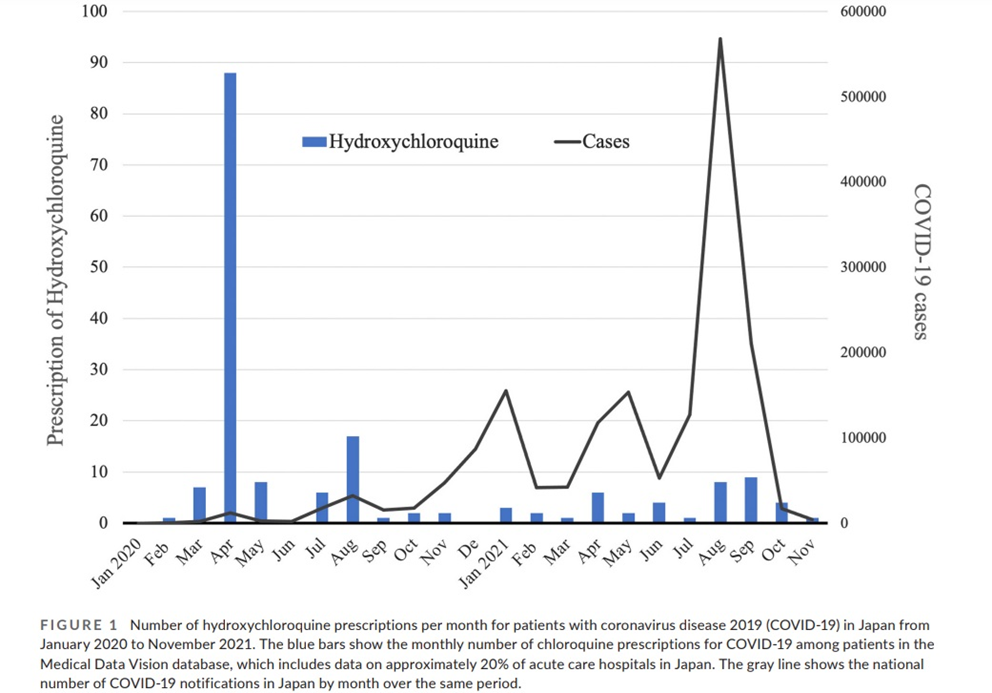
出所:[9]
2.2 イベルメクチン
イベルメクチンが日本で注目された理由には、この薬を開発したのが日本人研究者であり、ノーベル賞も受賞されていたことも含まれる。我々は、日本でのイベルメクチンの処方状況についても調査し(図2)、[10] イベルメクチンはパンデミックの後半で使われるようになったことが判明した。
図2:日本でのイベルメクチン使用 メディアの報道とコロナ死者数増加に影響を受け処方が増加
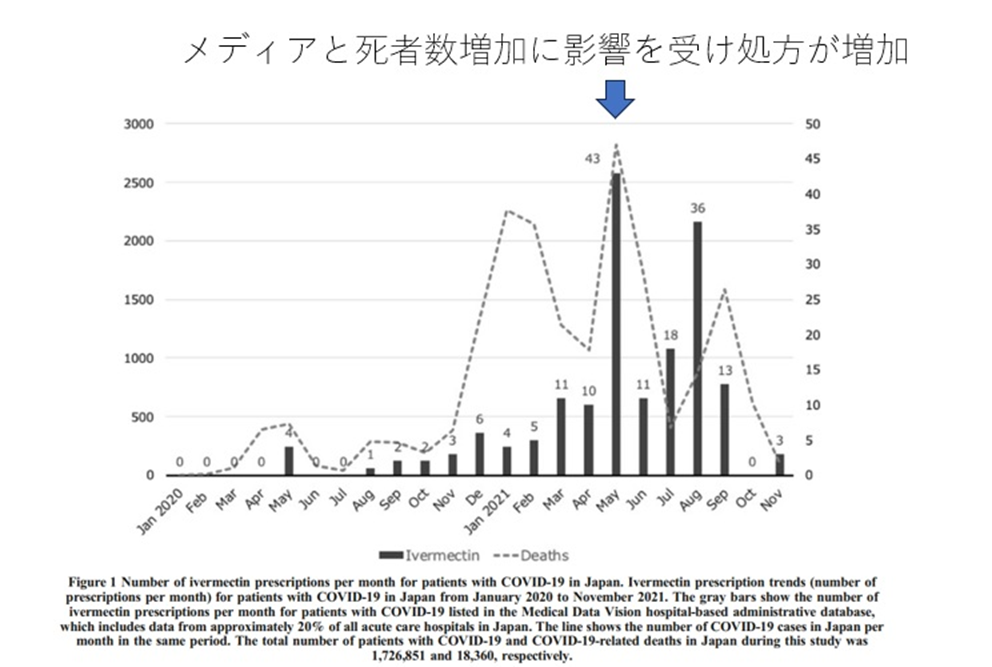
出所: [10] を基に筆者加筆
図2をみると、イベルメクチンの使用はデルタ変異株等が広がった2021年に増えたことがわかる。日本国内でコロナによる死亡者が増える中で「効く可能性のある薬を使ってなんとか患者さんを救いたい」という気持ちは理解できる。しかし、イベルメクチンには重篤な副作用のリスクもある。COVID-19への保険適応もない中、使用するという判断は妥当ではなかったと思う。
図3:世界の論文:メタ回帰 交互作用を示唆
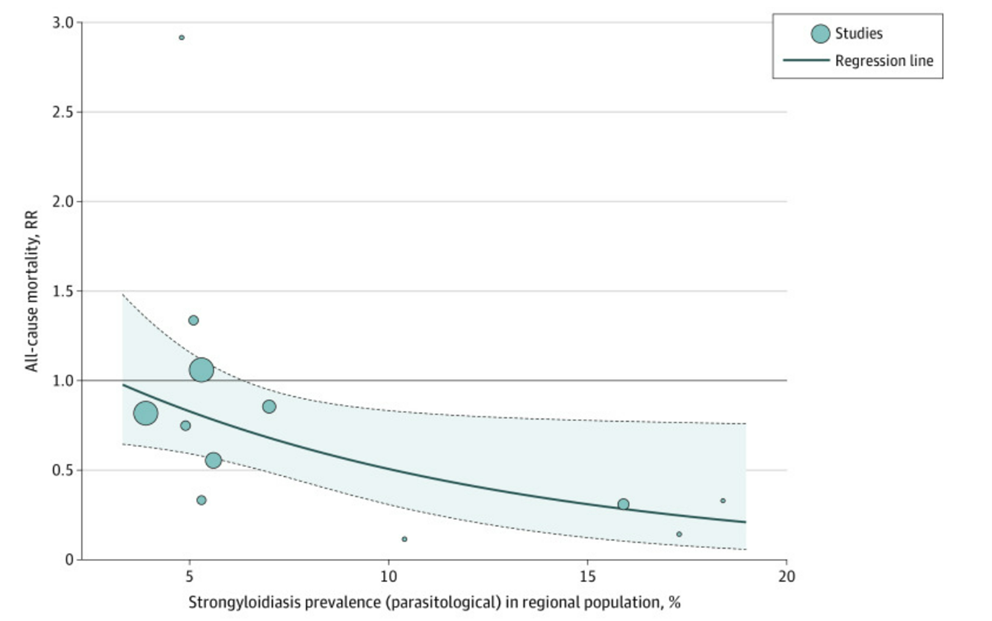
出所:https://pubmed.ncbi.nlm.nih.gov/35311963/
イベルメクチンに関するコロナへの効果についての研究結果の違いをBitttermanらの研究結果に基づいて説明すると、図3に示すように、メタ・アナリシスによってある特別な地域でイベルメクチンが有効であるという現象が観察されており、実はこれには「隠れた交互作用因子」があった。X軸は糞線虫症がその地域でどれくらい蔓延しているかを示している。縦軸はイベルメクチンを使ってどれくらいCOVID-19の死亡率が下がったかを示す。Y軸の値が1.0より有意に小さくなるのは統計学的に効果があることを意味する。図3より、糞線虫症があまり蔓延していない地域ではイベルメクチンを処方しても死亡率にはあまり関係しないことがわかる。しかし、糞線虫症が蔓延している地域ではイベルメクチンの効果が観察されている。このように、Bittermanら(JAMA Network Openに掲載https://pubmed.ncbi.nlm.nih.gov/35311963/)が、世界の関連論文をメタ解析してわかったことは、「隠れた交互作用因子」があることだった。
交互作用というのは、アウトカム変数(死亡率の低下)の違いを分けるものである。この場合の交互作用因子は糞線虫症の蔓延だったのだが、実はもう一つの重大な因子があった。それは、COVID-19とイベルメクチン投与での隠れた中間因子であるステロイド(具体的にはデキサメタゾン)であった。デキサメタゾンについては、英国を中心とした多施設研究が世界的に行われ、酸素を必要とする重症患者にはデキサメサゾンが有効であることが2020年には示されて以降、デキサメタゾンが多くの重症患者に投与されるようになっていた。
問題は、糞線虫症が蔓延している地域だった。糞線虫は、普段は症状を出さずに、十二指腸や小腸の粘膜に隠れているが、ステロイドを投与すると全身に播種して臓器障害を起こす。これは肺炎や髄膜炎を起こす、播種性糞線虫症という重篤な疾患である。つまり、糞線虫症を持つケースにステロイドを投与すること自体がCOVID-19の死亡率を上昇させるということだ。このようなケースでイベルメクチンを投与するなら、糞線虫症の発生を抑え、COVID-19による死亡率の上昇を抑えることができるだろう。
イベルメクチンは「隠れていた交絡因子」を明らかにする要因であり、COVID-19の死亡率を低下させる作用はなかった。
2.3 パルスステロイド
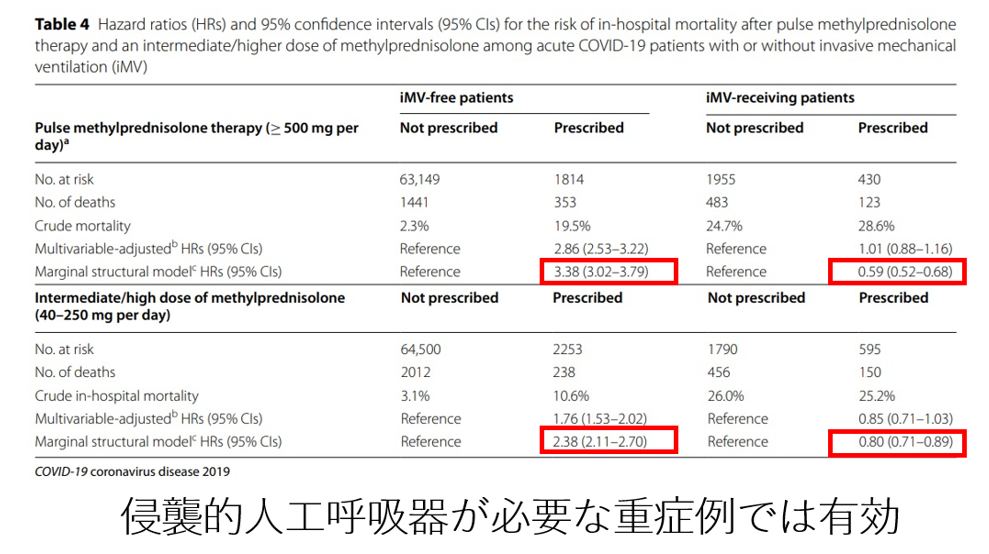
パルスステロイドは、重症化リスクのあるCOVID-19の肺炎で日本ではときどき使用されていた[11]。我々は、日本でのステロイドパルスの効果の有無を評価するために、RCT(ランダム化比較試験)にできるだけ近づけた統計学的モデル(周辺構造モデル)による研究を行なった。[12] 最終結果を図4に示す。侵襲的人工呼吸器(invasive mechanical ventilation: iMV) を装着していたケースで死亡に対するハザードが逆転していることが注目すべき点である。つまり、パルスステロイドを使用する場合、対象ケースの呼吸状態の重症度による適応判断が重要であるということだ。気管挿管が必要な急性呼吸窮迫症候群(acute respiratory distress syndrome: ARDS)の重症ケースには死亡率を下げる可能性がある。しかし、そうでないケースでの使用は、免疫力低下やステロイド潰瘍、血糖コントロール不良等が起こるなどの様々なリスクがあり、死亡率を下げるエビデンスも無いのでその使用は推奨されない。
図4:日本でのステロイドパルス効果 周辺構造モデルによる死亡ハザード比
出所:[12]
2.4 抗菌薬
抗菌薬は、重症肺炎をきたしたCOVID-19のケースで、細菌の共感染の可能性もあるため使用されることがある。しかし、抗菌薬には様々な副作用があり、薬剤耐性(Antimicrobial Resistance: AMR) の問題もある。多数のCOVID-19のケースに対してルーチンに抗生物質を使うと耐性菌出現のリスクが増大するのだ。しかし、そのデータは乏しい。そこで、我々は日本におけるCOVID-19患者への抗菌薬使用調査を行なった。[13] 入院と外来のセッティングに分けて調べたが、図5のように13%、約10人に一人が抗菌薬の投与を受けていた。
図5:我が国のCOVID19での抗菌薬の投与実態

関連因子も調べたが、高齢で多疾患併存や酸素療法、人工呼吸器を受けているケースで、より多く抗菌薬を受けていた。酸素療法や人工呼吸器を受けているケースでは、細菌による共感染を治療しなかった場合のアウトカム悪化のリスクを考慮すると確かに理解可能である。しかし問題は、抗菌薬がルーチンに投与されると薬剤耐性(AMR)のリスク増大の問題が生じることだ。
図6:日本のコロナ診療での月別抗菌薬使用量
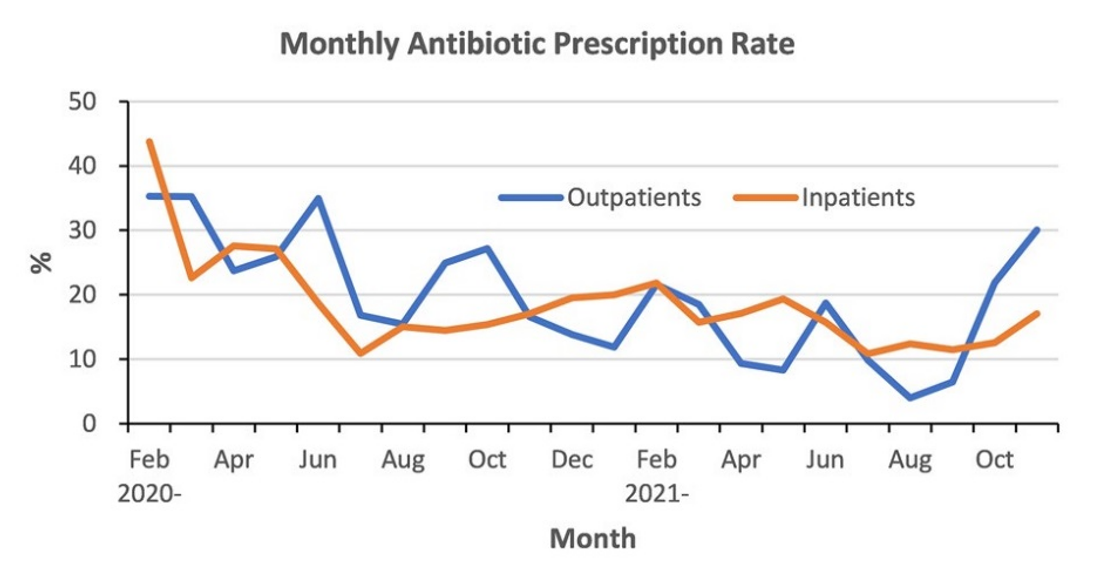
出所: [13]
図6は、2年間の期間で時系列に月別フォローしてみた抗菌薬の使用頻度である。徐々に減少してきているトレンドがある。パンデミック初期の頃はCOVID-19の病態がよくわからずに、細菌感染症を疑い抗生物質がかなり使われていたものと思われる。2021年の冬に抗菌薬の使用頻度がやや上昇しているが、これは重症者の割合が多かったことも影響していたからだろう。使用頻度の減少トレンドはCOVID-19の病態に対する理解が深まったことを示すものであろう。
図7:日本のCOVID-19患者へ使用された抗菌薬
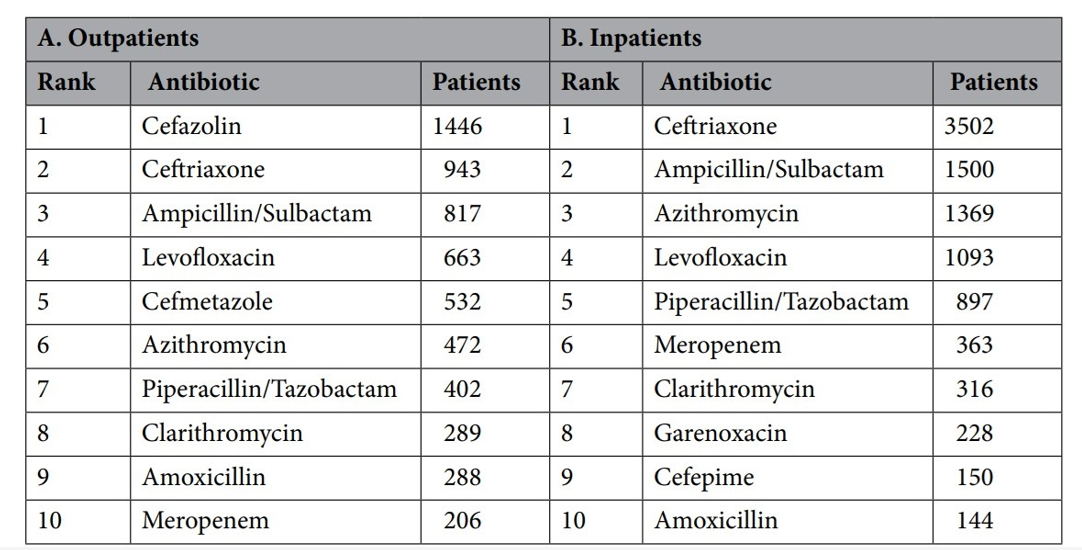
出所:[13]
図7に、日本のCOVID-19患者へ使用された抗菌薬の種類を示す。外来診療でセファゾリン使用が多かった理由は不明であるが、黄色ブドウ球菌(メチシリン感受性黄色ブドウ球菌)の細菌共感染へのカバーを想定した選択だったかもしれない。入院でセフトリアキソンの使用が多かったのは、肺炎球菌やインフルエンザ菌、モラキセラ菌、クレブシエラ菌などの細菌共感染へのカバーを想定した選択だったと考えられる。
2.5 COVID-19重症化のリスク因子としての精神疾患
感染症パンデミックにおける重症化のリスク因子は、検査、治療、そしてワクチンなどの医療介入の優先度を決定する上で重要である。海外でのCOVID-19先行研究においては、重篤な精神疾患(精神病性障害)と死亡率上昇との関連が示唆されており、今回我々は日本での調査研究を行った。[14] 入院患者67,348例(平均[標準偏差]年齢54[18.6]歳;女性3891例[53.0%])のうち、2524例(3.75%)が重篤な精神疾患を有していた。院内死亡率は、重篤な精神疾患を有する患者では282/2524(11.17%)であったが、その他の患者では2118/64,824(3.27%)であった。完全調整モデルでは(図8)、重篤な精神疾患は院内死亡率と有意に関連していた(オッズ比、1.49;95%CI、1.27-1.72)。
図8:精神疾患群での多変量調整済の院内死亡率

出所: [14]
この結果から言えるのは、重篤な精神疾患は、併存疾患、入院時の臨床状態、治療法を調整した後も、急性期COVID-19における死亡のリスクがある、ということである。重篤な精神疾患はCOVID-19重症化のリスク因子であり、この人々では、検査、治療、そしてワクチンなどの医療介入の優先度をアップさせることが必要である。
2.6 COVID-19後遺症とワクチンの予防効果
COVID-19後遺症は今も人々を悩ませている。生活の質を低下させ、慢性的症状を訴えるケースは多い。COVID-19感染後の健康関連QOL(生活の質)や症状の頻度(症状スコア)に影響する病態の特徴や危険因子は不明である。今回我々は、国内30,130人(平均年齢:47.8歳、女性:51.2%)を調べる研究を行った。[15] COVID-19の既往のある人では、COVID-19の既往のない人に比べて、QOLが有意に低く、症状スコアが有意に高かった。さらに、酸素療法を必要とした群では、必要としなかった群に比べてQOLが有意に低く、症状スコアが高かった。2回以上のCOVID-19ワクチン接種を受けた人々では、高QOLおよび症状の低スコアを示していた(図9)。結論として言えることは、COVID-19感染歴のある人々、特に重症例では、身体症状の負担が有意に高く、QOLも深刻な影響を受けていた、ことである。しかし、ワクチン接種は、QOLや症状の悪化を予防するために極めて重要である。
図9:ワクチン接種回数と各種症状・QOL 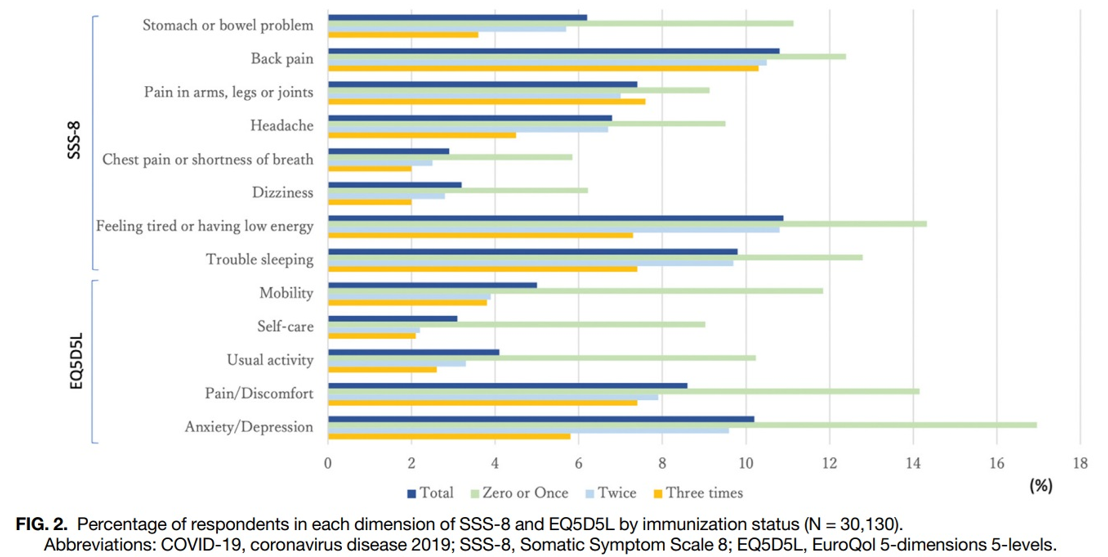
出所:[15]
また我々は、COVID-19後遺症の詳細な臨床的特徴を調べるために、国内19,784人について症状の詳細について調査した。[16] このうち、2,397人(12.1%)にCOVID-19既往があり、COVID-19後症状の調整有病率の差の絶対値は、-0.4%~+2.0%であった。COVID-19の既往歴と独立して関連していた症状には、頭痛(調整オッズ比:1.22、95%CI:1.07-1.39)、胸部不快感(1.34、1.01-1.77)、味覚異常(2.05、1.39-3.04)、および嗅覚異常(1.96、1.35-2.84)があった。以上より、2ヵ月以上前のCOVID-19感染後の人々における、COVID-19と有意に関連している臨床症状は、頭痛、胸部不快感、味覚異常、嗅覚異常といえる。これらの後遺症は、COVID-19既往歴のある人々のQOLの低下および多くの身体症状をもきたしていた。ワクチン接種はこれらの症状の予防効果を示していた。
ワクチン接種は、急性期感染の重症化予防のみならず、QOLや症状の悪化を予防するために極めて重要であることがわかった。日本のワクチン接種のロールアウト期における接種の展開速度は比較的順調であった。しかし、パンデミックが地域での間欠的な流行変動期に入るにつれて、COVID-19ワクチンの接種をためらう人が増えている。そこで我々は、日本人のCOVID-19ブースターワクチン接種に関する現在の認識を調査した。[17]
我々の調査の対象は全国56,735人であり、COVID-19に対する恐怖心およびCOVID-19に関する情報入手の割合は、2021年から2022年にかけて減少していた。ブースター接種の忌避に関連する因子は、若年(調整オッズ比:6.56)、COVID-19の感染既往(1.82)、政府のCOVID-19対策への不信(1.55)、COVID-19ワクチンの有効性に対する不信感(1.30)、同ワクチンの安全性に対する不信感(1.62)、同ワクチンへの信頼度の低さ(1.92)、COVID-19陰謀説を信じること(1.77)であった。以上、COVID-19ブースターワクチン接種を促進するためには、明確で信頼できる情報を提供することが決定的に重要であり、特に若い世代に的を絞ったメッセージも提供することが必要である。政府とワクチン接種実施機関は、信頼性の担保のため、迅速かつ柔軟に対応できる能力を身につけ、一貫した透明性の高いコミュニケーション戦略を策定すべきである。
3. 検証のまとめ
強い医療レジリエンスの提供における重要な前提条件は、科学的エビデンスの吟味と実装の判断である。ここで注意すべきバイアスは、臨床推論での診断エラーの認知バイアスと同じであり、アンカリング・バイアスanchoring bias(最初に考えた仮説を改めない)などが挙げられる。「米FDAや専門家が推奨したら盲目的に信用する」「イベルメクチンが効くだろうという考えに固執する」などだ。COVID-19に関して世界的に問題であったものにSNS がある。この媒体では認知バイアスを利用するアルゴリズムが使われている。ユーザーの投稿内容等を基に、そのユーザーの意見に一致する投稿や広告などの情報がSNS 上に提示されやすくなることなどだ。確証バイアスconfirmation bias (自分の考えに一致する意見を含む記事をみる頻度が多くなり、自分の考えにより固執するようになるバイアス)が起きやすい。
図10:日本のCOVID-19における医療の質の検証

出所:筆者作成 (*■が多いほど、反省度が重い。)
日本のCOVID-19における医療の質の検証を図10で示す。著者(徳田安春)の判断で、今後の健康危機に備える観点より、反省するべき度合を記載してみた。エビデンスのないヒドロキシクロロキンの処方は抑え込むことができたので1点。同様にイベルメクチンも処方は比較的抑えられたので1点。パルスステロイドは使われすぎたので2点。抗生物質は、欧米ほどは使われていなかったので、1点とした。精神疾患患者のリスクに対する臨床的評価が遅れた点は3点とせざるを得ない。最後に、ワクチン接種については、ロールアウト期における接種の展開速度は比較的順調であったことから評価点とした。しかし、ワクチン接種率を高めるためには、透明性の高い、一貫したコミュニケーション戦略が必要だ。
文献等
[1] Hamada S, Moromizato T, Narita M, Taniguchi K, Shibuya K, Tokuda Y. Association between hospital internal medicine physician workforce and patient admissions during the COVID-19 pandemic in Japan. BMC Health Services Research. 2023;23(1):1-7.
[2] “250 people who died outside medical facilities in Aug. had COVID, new high: Japan police,” The Mainichi, September 14, 2021. https://mainichi.jp/english/articles/20210914/p2a/00m/0na/002000c
[3] OECD Statistics. Available at:
https://stats.oecd.org/Index.aspx?ThemeTreeId%20=%209
(ページのメニューから、Health > Healthcare Resources > Hospital beds by function of health care > Curative somatic care beds (per 1000 population)で閲覧すると、2020年の1位が日本で7.1、2位がドイツで4.95、3位がオーストリアで4.64であることがわかる。)
[4] 厚生労働省. 新型コロナウイルス感染症患者の療養状況、病床数等に関する調査結果(2021年8月25日0時時点)https://www.mhlw.go.jp/content/10900000/000872222.pdf
[5] Ministry of Health, Labour and Welfare. Coronavirus (COVID-19).
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000164708_00079.html
[6] OECD Health Statistics. 2016. https://www.oecd-ilibrary.org/social-issues-migration-health/data/oecd-health-statistics/oecd-health-data-health-care-resources_data-00541-en
[7] “It’s time to face the real risks posed by COVID-19” The Japan times, May 24, 2020:
https://www.japantimes.co.jp/opinion/2020/05/24/commentary/japan-commentary/time-face-real-risks-posed-covid-19/
[8] “Physician-turned-politician works to bring doctors to rural Japan,” The Japan times, April 13, 2016:
https://www.japantimes.co.jp/news/2016/04/13/national/social-issues/physician-turned-politician-works-bring-doctors-rural-japan/
[9] Watari T, Tokuda Y, Takahashi H, Taniguchi K, Shibuya K. Analysis of hydroxychloroquine prescriptions for COVID‐19 in Japan. Journal of General and Family Medicine. 2023;24:199-200.
https://onlinelibrary.wiley.com/doi/full/10.1002/jgf2.592
[10] Watari T, Tokuda Y, Taniguchi K, Shibuya K. Incidence of and Ivermectin Prescription Trends for COVID-19 in Japan. Journal of General Internal Medicine. 2022;38:1-3.
[11] Sakaguchi K, Watari T, Tokuda Y. Evidence‐based prescription of corticosteroids for COVID‐19 patients: A comparison between general medicine and other specialty in Japan. Journal of General and Family Medicine. 2023;24(2):135-8.
Evidence-based prescription of corticosteroids for COVID-19 patients: A comparison between general medicine and other specialty in Japan - PubMed (nih.gov)
[12] Moromizato T, Sakaniwa R, Tokuda Y, Taniguchi K, Shibuya K. Intravenous methylprednisolone pulse therapy and the risk of in-hospital mortality among acute COVID-19 patients: Nationwide clinical cohort study. Critical Care. 2023;27(1):1-11.
[13] Hamada S, Tokuda Y, Honda H, Watari T, Suzuki T, Moromizato T, Narita M, Taniguchi K, Shibuya K. Prevalence and characteristics of antibiotic prescription for acute COVID-19 patients in Japan. Scientific Reports. 2022;12(1):1-6.
[14] Tokuda Y, Barnett PB, Sanji S, Takaizumi Y, Tomono M, Tokuda H, Taniguchi K, Shibuya K. Serious mental illness and in-hospital mortality among hospitalized patients with acute COVID-19: A large-database analysis in Japan. General Hospital Psychiatry. 2023;82:1–6.
[15] Kamata K, Honda H, Tokuda Y, Takamatsu A, Taniguchi K, Shibuya K, Tabuchi T. Post-COVID health-related quality of life and somatic symptoms: A national survey in Japan. The American journal of the medical sciences. 2023;366:114-23.
[16] Honda H, Takamatsu A, Miwa T, Tabuchi T, Taniguchi K, Shibuya K, Tokuda Y. Prolonged symptoms after COVID-19 in Japan: A nationwide survey of the symptoms and their impact on patients’ quality of life. The American Journal of Medicine. 2023;May 24:[Epub ahead of print].
[17] Takamatsu A, Honda H, Miwa T, Tabuchi T, Taniguchi K, Shibuya K, Tokuda Y. Factors associated with COVID-19 booster vaccine hesitancy: a nationwide, cross-sectional survey in Japan. Public Health. 2023;223:72-9.
本提言について
本研究班の成果に関連し、谷口清州研究主幹、坪倉正治研究主幹、國谷紀良神戸大学大学院システム情報学研究科准教授、江島啓介主任研究員による「データ駆動型のレジリエントなヘルスシステムに向けて」を公開中です。
「サーベイランスの現状と今後の新興感染症対策に向けての強化」 「地域におけるワクチンコホートからの教訓」 「COVID-19の集団免疫レベルの推計モデルの実装と振り返り」 「ウイルスダイナミクスや臨床データを用いた健康危機への備え」の四点より、データに基づく検証と提言を行っています。
また谷口清州研究主幹と坪倉正治研究主幹による「原発事故とコロナ禍からの教訓:レジリエントなヘルスシステムとは」も公開しております。「福島原発事故と新型コロナウイルス感染症の健康問題における類似点の分析」「パンデミックの総括に基づいた、我が国にあるべきCDC機能の分析」を通じ、我が国の今後の健康危機管理に資する提言を行っています。
これらの研究成果についても、もしよろしければご覧ください。







































_jpg_w300px_h200px.jpg)